“โรคอะโครเมกาลี” โรคหายากที่ท้าทายแพทย์ในการช่วยวินิจฉัย
ถ้าเอ่ยถึง “โรคอะโครเมกาลี (Acromegaly)” เชื่อว่าหลาย ๆ คนอาจจะไม่รู้จัก เนื่องจากเป็นโรคที่ถูกจัดให้อยู่ในกลุ่มโรคหายาก ซึ่งเป็นโรคที่พบจำนวนผู้ป่วยน้อยมาก ประมาณ 1 คนต่อประชากร 2,500 คน อีกทั้งความรู้เกี่ยวกับโรคเหล่านี้ยังมีอยู่อย่างจำกัด โรคต่าง ๆ ในกลุ่มโรคหายาก รวมถึงโรคอะโครเมกาลีนี้จึงทำให้ไม่เป็นที่รู้จักและคุ้นเคยในกลุ่มของประชาชนทั่วไป ซึ่งกว่าที่พวกเขาจะรู้ตัวหรือมาพบแพทย์ก็ทำให้ได้รับการวินิจฉัยที่ล่าช้า และส่งผลให้มีอาการของโรคที่รุนแรงขึ้น
“ความท้าทายของโรคนี้จึงอยู่ที่ว่าจะทำอย่างไรที่เราจะสามารถวินิจฉัยได้เร็วขึ้น สิ่งที่ยากของโรคนี้คือ ต้องอาศัยการสังเกต สิ่งนี้เป็นสิ่งที่ยาก เพราะนอกจากคนไข้จะต้องสังเกตด้วยตัวเองแล้ว ในฐานะนายกสมาคมต่อมไร้ท่อแห่งประเทศไทย เราต้องสอนแพทย์ประจำบ้านเพื่อต่อยอดให้สามารถวินิจฉัยได้ตั้งแต่ต้นที่ยังมีอาการไม่มาก เพราะถ้าปล่อยทิ้งไว้จนปรากฏอาการมาก การรักษาก็จะลำบาก และจะเกิดปัญหาอื่น ๆ ตามมาอีกมากมาย” ทั้งหมดที่กล่าวมานี้ คือคำพูดส่วนหนึ่งของ รศ.นพ.ธวัชชัย พีรพัฒน์ดิษฐ์ นายกสมาคมต่อมไร้ท่อแห่งประเทศไทย แพทย์ผู้เชี่ยวชาญด้านอายุรศาสตร์ต่อมไร้ท่อ โรงพยาบาลศิริราช ที่มาให้ความรู้และความสำคัญเกี่ยวกับโรคอะโครเมกาลี ว่า
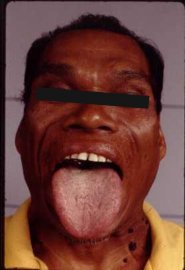
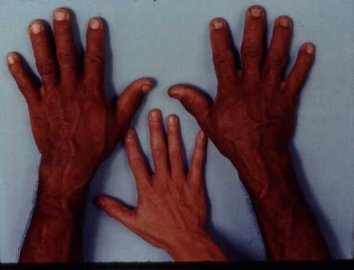
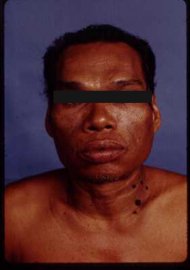
โรคอะโครเมกาลี (Acromegaly) เป็นโรคที่มีลักษณะพิเศษ และเป็นโรคที่วินิจฉัยได้ยาก เนื่องจากอาการของโรคจะค่อย ๆ แสดงออกอย่างช้า ๆ อีกทั้งอาการบางอย่างอาจทำให้คิดว่าเป็นโรคอื่น ๆ ซึ่งสาเหตุของโรคนี้ไม่ได้เกี่ยวข้องกับพันธุกรรม แต่เกิดจากต่อมใต้สมองส่วนหน้าทำงานผิดปกติ โดยสร้างโกรทฮอร์โมน (Growth Hormone) มากกว่าปกติ ซึ่งโดยทั่วไปถ้าปริมาณฮอร์โมนสำหรับการเจริญเติบโตมากผิดปกติตั้งแต่วัยเด็ก ร่างกายของผู้ป่วยจะสูงใหญ่กว่าคนปกติจนดูเหมือนยักษ์ เรียกอาการดังกล่าวว่าโรคไจแกนทิซึม (Gigantism) และถ้าเป็นฮอร์โมนสูงผิดปกติเกิดขึ้นในผู้ใหญ่ เราจะเรียกอาการดังกล่าวว่า โรคอะโครเมกาลี เนื่องจากกระดูกผู้ใหญ่ไม่สามารถยืดตัวได้ เพราะแผ่นกระดูกปิดทำให้ไม่สามารถสูงใหญ่ได้เหมือนเด็ก จึงทำให้ร่างกายต้องขยายออกไปในแนวกว้าง ส่งผลให้เกิดการเปลี่ยนแปลงที่บริเวณร่างกาย กระดูกต่าง ๆ เปลี่ยนไปมีขนาดใหญ่ ร่างกายใหญ่ขึ้น น้ำหนักเกิน มือเท้าจะใหญ่ ใบหน้าจะเปลี่ยนรูป ผิวหนังหยาบหนา ขากรรไกร ริมฝีปาก และขอบคิ้วจะหนาโปนออกมา คางยื่น ฟันห่าง ลิ้นใหญ่คับปาก เสียงพูดเปลี่ยนไป
“จากแต่เดิมนิ้วเราที่เคยดี ๆ ก็มีขนาดใหญ่ขึ้น มีเท้าใหญ่ขึ้นด้วย ไม่เหมือนกับคนในวัยเดียวกัน ซึ่งการที่ต้องเปลี่ยนขนาดแหวน ขนาดของหมวก หรือขนาดรองเท้า โครงสร้าง ลักษณะร่างกาย สิ่งของที่เปลี่ยนแปลงไป บางคนอาจจะเริ่มสงสัย ถ้าเขาสงสัยและรู้สึกตัวก็จะมีโจทย์มีคำถามภายในใจและทำให้มาพบแพทย์ แต่ก็มีหลายคนไม่ค่อยตื่นเต้นกับความเปลี่ยนแปลงที่มันเกิดขึ้นช้า ๆ การที่แหวนเปลี่ยนขนาดอาจจะไม่ใช่เรื่องตื่นเต้น การเปลี่ยนหมวก หรือเปลี่ยนรองเท้าอาจจะไม่เดือดร้อน ซึ่งมีคนไข้จำนวนมากที่ไม่รู้สึกเดือดร้อน แล้วไม่ไปตรวจ ไม่ไปหาความช่วยเหลือ เพราะความเปลี่ยนแปลงที่เกิดขึ้นเป็นแบบค่อยเป็นค่อยไป ทำให้กว่าที่แพทย์จะวินิจฉัยได้ หรือคนไข้สงสัยแล้วเดินเข้าไปหาแพทย์เพื่อให้แพทย์วินิจฉัย บางทีใช้เวลาตั้ง 6 ปี 10 ปี หรือนานกว่านั้น บางคนอาจถึง 20 ปี ซึ่งทำให้หน้าตารูปร่างเปลี่ยนรูปไปหมด โดยโรคนี้เกิดกับใครก็ได้ทุกเมื่อ และมันจะเปลี่ยนแปลงร่างกายของเราไปตลอดชีวิต”
นอกจากจะมีการเปลี่ยนแปลงที่ลักษณะภายนอกร่างกายแล้ว รศ.นพ.ธวัชชัย กล่าวต่อว่า การที่ฮอร์โมนเติบโตผิดปกติไม่ได้ส่งผลแค่ลักษณะภายนอกร่างกายเท่านั้น แต่ยังส่งผลต่ออวัยวะภายในร่างกาย ซึ่งได้แก่ หัวใจ ตับ ต่อมไทรอยด์ บางคนมีโรคอื่นนอกจากโรคนี้ เช่น นอนกรน เบาหวาน และอาจเป็นสาเหตุทำให้หัวใจวายและเสียชีวิตเร็วได้ เนื่องจากโกรทฮอร์โมนมีผลต่อระบบอื่นในร่างกายมากมาย นอกจากนี้โกรทฮอร์โมนไม่ได้มาจากต่อมใต้สมองอย่างเดียว มีส่วนอื่นในร่างกายที่สามารถสร้างโกรทฮอร์โมนได้ คนไข้จึงมีโอกาสที่จะเป็นโรคนี้จากแหล่งของการสร้างโกรทฮอร์โมนที่ผิดปกติได้ด้วย แต่ว่าโอกาสเกิดขึ้นน้อยมาก ซึ่งถ้าเราเข้าใจเกี่ยวกับการสร้างโกรทฮอร์โมนแล้ว เราก็มีโอกาสจะพบความผิดปกติที่อวัยวะอื่นที่สร้างฮอร์โมนที่เกี่ยวข้องที่ทำให้เกิดปรากฏการณ์นี้ได้เช่นเดียวกัน
“ความผิดปกติของอวัยวะหรือระบบต่าง ๆ ภายในร่างกายนั้น จะต้องดูว่าฮอร์โมนนั้นเกี่ยวข้องกับอะไรได้บ้าง ยกตัวอย่างเช่น ถ้าโกรทฮอร์โมนมีผลต่อน้ำตาลก็อาจจะทำให้คนไข้มีน้ำตาลสูงเข้าเกณฑ์เป็นโรคเบาหวาน แต่ถ้าหากว่าเราจัดการเอาตัวต้นเหตุที่ทำให้โกรทฮอร์โมนสูงออกไป คนไข้ที่น้ำตาลสูงนั้นก็จะดีขึ้น บางคนดีถึงขนาดเป็นปกติ ทำให้เบาหวานในคนไข้บางรายหายได้ จนเกิดเป็นการเล่นคำกันว่า “น้ำตาลสูง” เบาหวานในบางภาวะอาจจะหายได้ หรือถ้าโกรทฮอร์โมนมีความผิดปกติร่วมกับการมีโปรแลคตินสูง ถ้าเป็นผู้ชายจะทำให้เขาไร้สมรรถภาพ ไม่ได้มีแต่ลักษณะอาการโตเพียงอย่างเดียว และถ้าเป็นในผู้หญิงจะมีอาการน้ำนมไหล เต้านมคัด เหล่านี้เป็นต้น”
สำหรับวิธีการตรวจวินิจฉัยโรค รศ.นพ.ธวัชชัย กล่าวว่า หลักการง่าย ๆ ในการวินิจฉัยโรคอะโครเมกาลีคือ ดูจากการเปลี่ยนแปลงทางคลินิก ซึ่งโรคนี้จะมีอาการหลากหลายมาก บางคนอาจจะมาด้วยอาการปวดศีรษะ หรือมองเห็นผิดปกติ บางคนถึงขั้นเป็นเบาหวาน เหนื่อยง่าย มีการเปลี่ยนแปลงในโครงสร้างที่ผิดปกติ บางคนอาจมาเพราะเกิดจากมีคนทัก ทั้งนี้การตรวจยืนยันต้องดูว่ามีอาการแสดงอะไรออกมาบ้าง โดยเราสามารถดูได้จากภาพ รวมถึงการตรวจยืนยันทางการแพทย์ว่ามีโกรทฮอร์โมนสูงเกินระดับ แต่เนื่องจากว่าธรรมชาติของคนเรา โกรทฮอร์โมนในต่อมใต้สมองจะหลั่งไม่แน่นอน ขึ้น ๆ ลง ๆ และถ้าสูงยังไม่ชัดเจนต้องมาทำการทดสอบเพื่อยืนยัน โดยทดสอบจากการรับประทานน้ำตาล พบว่าคนปกติถ้ารับประทานน้ำตาลเข้าไปมาก โกรทฮอร์โมนจะลดลง แต่ถ้าทดสอบด้วยน้ำตาลและโกรทฮอร์โมนไม่ลดลง แสดงว่าโกรทฮอร์โมนสูงเป็นของจริง
“หลักการคือ ต้องมีโกรทฮอร์โมนสูง และมีการตอบสนองต่อน้ำตาลไม่เหมือนคนปกติ เป็นการตรวจยืนยันว่าเขามีโกรทฮอร์โมนที่เกินและมีความผิดปกติที่ต่อมใต้สมอง ซึ่งเราต้องพิสูจน์ โดยสมัยก่อนจะใช้การเอกซเรย์ด้านข้างก็จะมองเห็น แต่ไม่มีความแม่นยำ ชัดเจน ในปัจจุบันจึงเปลี่ยนมาเป็น MRI ซึ่งโรคอะโครเมกาลีนี้จะเห็นว่าถ้าเราไม่สังเกตจะไม่เห็น สิ่งนี้คือความยาก เพราะถ้าเรารอจนกระทั่งชัดเจน มีขนาดใหญ่มาก อาการก็จะมาก การรักษาก็จะลำบากและมีปัญหามาก จะผ่าตัดก็มีความเสี่ยง ไม่ผ่าตัดอาการก็จะยิ่งแย่ลง การฉายแสงก็มีปัญหา สำหรับยาที่ใช้รักษามีราคาแพง เนื่องจากเป็นยาที่มีอัตราการใช้น้อย การนำมาซึ่งยาจึงยาก ซึ่งจะเห็นว่าถ้าเราปล่อยทิ้งไว้ ปัญหาจะมีมากมาย และมันอาจจะสายเกินไป ด้วยเหตุนี้ทำไมเราถึงบอกให้ประชาชนรู้จักโรคนี้ และสังเกตความเปลี่ยนแปลง โดยมีแพทย์เป็นคนช่วยบอกเขา ซึ่งถ้าเราไม่กล้าบอกในสิ่งที่เราเห็นความเปลี่ยนแปลงที่เกิดขึ้น แล้วก็รอ เราต้องรอถึงเมื่อไร ตรงนี้เป็นความท้าทายมาก”
ท้ายสุดนี้ รศ.นพ.ธวัชชัย ได้ฝากคำแนะนำด้วยว่า การรักษาโรคอะโครเมกาลีมีวิธีการรักษาคือ การผ่าตัดเอาก้อนเนื้องอกออกเป็นทางเลือกแรก เนื่องจากมีโอกาสหายขาด แต่ผู้ป่วยบางรายไม่สามารถผ่าตัดได้ หรือผ่าตัดแล้วยังควบคุมระดับฮอร์โมนไม่ได้ แพทย์จะพิจารณาการรักษาถัดไป ได้แก่ การฉายแสงและการใช้ยาเพื่อลดและควบคุมระดับฮอร์โมน ซึ่งผู้ที่เป็นโรคนี้เราสามารถเห็นได้ตามท้องถนน เพียงแต่ไม่กล้าบอก และไม่ง่ายที่จะให้คนไข้เดินเข้ามาตรวจ เมื่อเขาไม่ยอมมาตรวจ การวินิจฉัยจึงช้ามาก ทั้งหมดนี้คือเหตุผลที่ผมอยากเน้นกับแพทย์ประจำบ้าน หรือแพทย์ต่อยอดว่า คุณสามารถช่วยเหลือคนไข้กลุ่มนี้ได้ โดยต้องพยายามขอรูปจากเขามาก ๆ และพยายามสร้างคลังความรู้ให้พวกแพทย์มาลองท้าทายดูว่า เขาสามารถวินิจฉัยได้ตอนไหน โดยที่ไม่เห็นรูปอนาคต ซึ่งการที่แพทย์สามารถวินิจฉัยได้เร็วจะช่วยให้คนไข้มีโอกาสตัดสินใจและรักษาโรคนี้ได้เร็วขึ้น